Кожный зуд имеет общую природу с болью – он возникает при слабом раздражении болевых рецепторов, которого недостаточно для их полноценного возбуждения. Интенсивность самого зуда при этом может быть различной – от незначительно выраженной, до мучительной, лишающей человека сна и покоя.
Зудящий дерматоз – это группа заболеваний, связанных с повышенной реактивностью иммунной системы и проявляющихся зудом, высыпаниями, огрубением ограниченных участков кожи. Как правило, течение дерматозов хроническое, с периодами обострений и затишья.
Причины развития заболевания
Зудящие дерматозы развиваются при избыточной активности иммунной системы, что является наследственной, генетически обусловленной особенностью организма больного. Однако кожные изменения появляются под действием провоцирующих факторов, которыми могут стать:
- избыточное употребление простых углеводов;
- аллергены в пище;
- домашняя пыль;
- укусы насекомых;
- шерсть домашних животных;
- плесневые грибки;
- бытовая химия;
- гормональные нарушения;
- вирусные, бактериальные, грибковые инфекции;
- половое созревание;
- климакс;
- вредные привычки;
- прием лекарственных препаратов;
- болезни крови;
- ВИЧ-инфекция;
- глистные инвазии;
- стрессы;
- злокачественные опухоли;
- болезни желудочно-кишечного тракта;
- заболевания нервной системы.
У женщин мощным пусковым фактором является беременность, после разрешения которой проявления дерматоза проходят самостоятельно.
Механизм развития
Зудящие аллергические дерматозы развиваются под влиянием аллергенов, попадающих в организм через кожу или слизистые оболочки. После первой встречи с чужеродным веществом иммунные клетки дермы «запоминают» его, что внешне никак не проявляется. Такой процесс подготовки иммунной системы называется сенсибилизацией.
При повторном попадании аллергена в сенсибилизированный организм в считанные минуты развивается аллергическая реакция немедленного типа. Иммунные клетки выбрасывают биологически активные гранулы, которые вызывают местный отек, застой крови и чувство зуда. Таким образом, они ограничивают распространение чужеродного агента по тканям, «запирая» его в месте контакта.
При зудящих дерматозах процесс протекает в эпидермисе, что и проявляется появлением зудящих волдырей. Отек приподнимает эпителий, красный цвет ему придают расширенные сосуды, а гистамин – основной медиатор аллергической реакции – взаимодействует с болевыми рецепторами и вызывает зуд. После стихания острой реакции включается второй механизм – гиперчувствительность замедленного типа. Она поддерживает патологический процесс в течение месяцев и даже лет.
Проявления на коже
В группу зудящих дерматозов (нейродерматозов) входят несколько различных заболеваний, отличающих друг от друга проявлениями на коже.
Атопический дерматит
Заболевание нередко сочетается с бронхиальной астмой, поллинозом (сезонной аллергией на цветущие растения) и носит семейный характер. Начинается оно в младенческом возрасте и сопровождает больного на протяжении всей жизни. протекает стадийно:
- Младенческая фаза – характерен зудящий дерматоз на лице, ягодицах, конечностях в виде бляшек красного цвета с мокнущей поверхностью, которые постепенно покрываются корочками. Одновременно с ними возникают волдыри, отечные папулы, в центре их можно увидеть пузырек с прозрачной жидкостью внутри. Выраженный зуд в тяжелых случаях приводит к беспокойству ребенка, плохому сну, снижению аппетита и недобору массы тела.
- Детская фаза – развивается у детей старше 18-ти месяцев. Высыпания становятся менее отечными, более плотными и мелкими. Локализуются они в основном на коже локтевых, коленных сгибов, на лучезапястных суставах. Появляются зудящие очаги огрубевшей кожи с усиленным кожным рисунком, буроватые шелушащиеся пятна.
- Взрослая фаза – наступает в период пубертата. На коже лица, шеи, туловища, верхних конечностей появляются плотные папулы, не отличающиеся по цвету от эпителия, очаги огрубевшей кожи или больного беспокоит кожный зуд без видимых высыпаний.

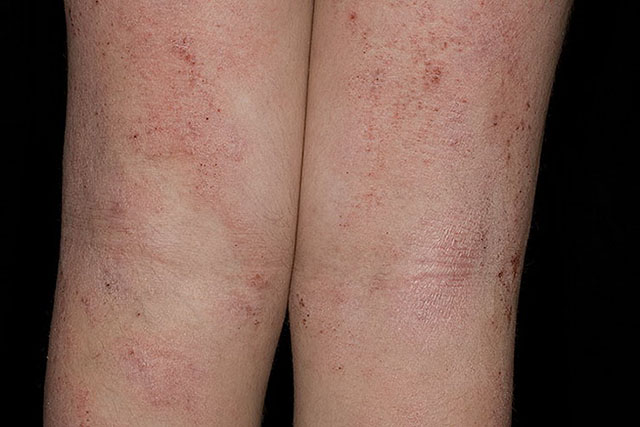
Атопический дерматит — детская фаза
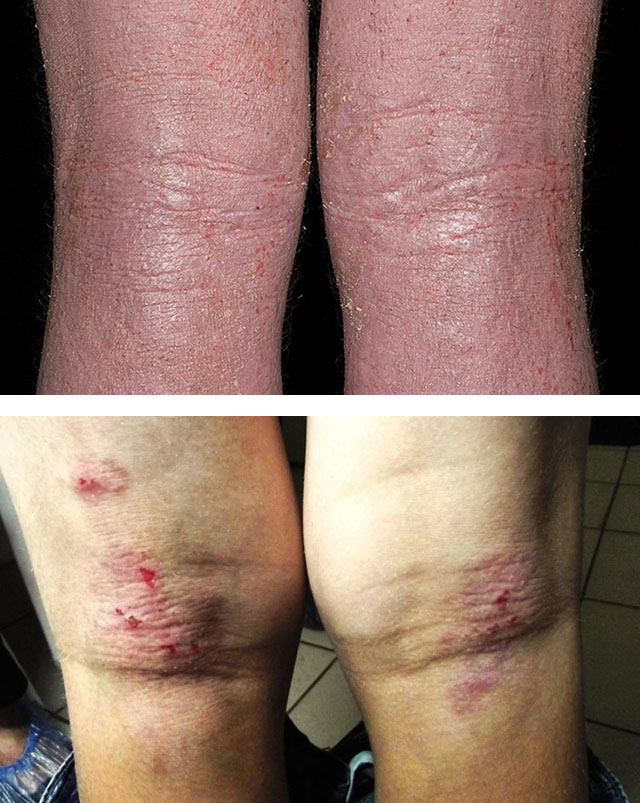
Взрослая фаза АТ
Почесуха (пруриго)
Заболевание тесно связано с бытовыми аллергенами и укусами насекомых, в некоторых случаях проявляется лишь в определенный сезон года (зимняя и весенняя почесуха). Симптомы зудящего дерматоза различаются в зависимости от возраста пациента:
- Детская острая почесуха – развивается на первом году жизни, проявляется рассеянными по телу, лицу, волосистой части головы волдырями ярко-розового цвета, в центре которых нередко расположен пузырек с серозной жидкостью. Они сильно зудят, сливаются друг с другом, после расчесывания вскрываются и покрываются желто-бурыми корочками.
- Почесуха взрослых – высыпания локализуются на разгибательных поверхностях верхних конечностей, на бедрах, туловище. На коже появляются плотные розовые или красные папулы, которые невыносимо зудят до расчесывания. Здоровая кожа вокруг элементов сыпи не зудит, поэтому расчесы наблюдаются только на папулах.
- Узловатая почесуха – чаще всего развивается у женщин 20-40 лет. В толще кожи разгибательных поверхностей конечностей формируются плотные зудящие узлы с чашеобразным углублением. Они не сливаются между собой, расположены изолированно друг от друга, поверхность их буро-красного цвета.
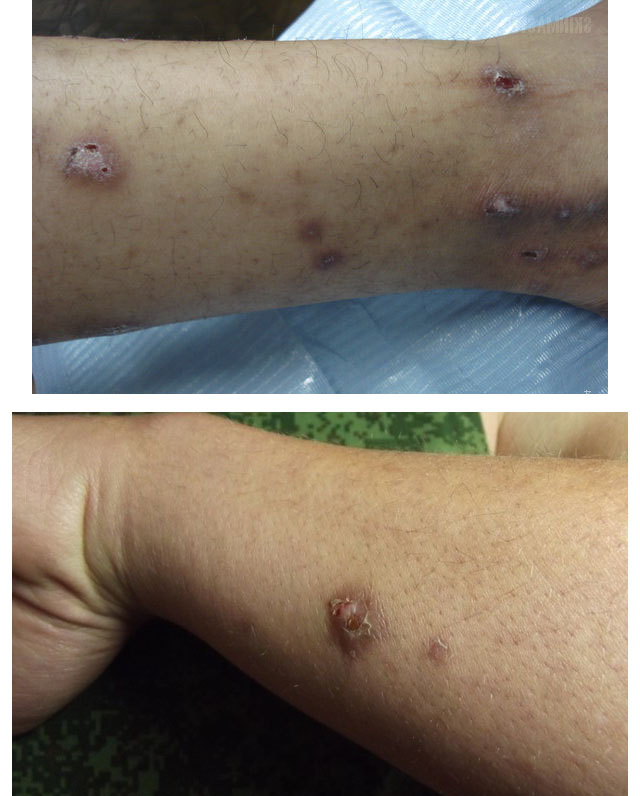
Диагностика
Диагноз «зудящий дерматоз» устанавливает врач-дерматолог, опираясь на анамнез, жалобы пациента и характер кожных изменений. Для установления причины болезни проводят кожные аллергические пробы: на предплечье больного наносят по капле различных аллергенов, после доктор наносит царапины иглой по количеству нанесенных растворов. Аллерген, попадая в эпителий, вызывает реакцию иммунной системы. При положительном результате (наличии сенсибилизации к определенному веществу) царапина с ним резко краснеет, отекает и начинает зудеть. Дополнительно проводят биохимический анализ крови, общий анализ крови, исследуют уровень Ig E – главного маркера сенсибилизации и аллергических реакций.
Распространены и инфекционные заболевания кожи, вызванные бактериями, вирусами или грибками. Дерматозы, вызванные паразитами, встречаются реже.
Классификация
В российской школе дерматологии дерматозы традиционно разделяли на следующие основные группы:
Международная классификация болезней 10 пересмотра выделяет дерматозы в соответствии с механизмом их развития и некоторыми внешними признаками:
- инфекции кожи;
- буллезные нарушения (с образованием пузырей – булл);
- экзема;
- папулосквамозные изменения, проявляющиеся образованием сыпи и чешуек, в частности, псориаз;
- крапивница и эритема;
- заболевания, вызванные радиацией;
- болезни придатков кожи, например, ногтей;
- другие дерматозы.
Разобраться в большом количестве дерматозов помогут основные знания об их причинах и механизмах развития. Особенности этиологии и патогенеза приводят к возникновению специфических симптомов болезни и определяют цели и направления их терапии.
Общие сведения о причинах и механизмах развития дерматозов
Кожа - мощный барьер на пути любого повреждающего влияния. Для возникновения ее поражений в большинстве случаев необходимо сочетание внешних (экзогенных) и внутренних (эндогенных) факторов.
Экзогенные факторы, провоцирующие болезни кожи:
Под влиянием физических воздействий, например, трения, тепла, холода или радиации, возникают кровоизлияния, мозоли, ожоги и отморожения, дистрофические поражения кожи. Химические раздражители разнообразны. Они встречаются на производстве, в быту, при употреблении лекарств. Поражения кожи при их воздействии представлены в основном аллергическими состояниями.
 Грибковые поражения кожи не сложно определить
Грибковые поражения кожи не сложно определить При бактериальном поражении возникают гнойничковые заболевания, . Вирусы вызывают пузырьковый и , бородавки. Особую группу составляют дерматомикозы – грибковые поражения кожи. Они представлены кератомикозами, то есть заболеваниями ногтей и волос, поверхностными и глубокими микозами.
Внутренние, или эндогенные факторы очень разнообразны. К ним относятся:
- болезни печени, желудка, кишечника;
- заболевания эндокринной системы, например, ;
- болезни нервной системы;
- нарушения кроветворения и болезни крови;
- аллергия на пищевые и лекарственные вещества;
- угнетение иммунитета;
- очаги хронической инфекции ();
- генетическая обусловленность (ихтиоз, псориаз и другие болезни).
Очень часто пусковым фактором для развития дерматоза является эмоциональный стресс или ошибки в уходе за кожей. Об этом смотрите видео:
Механизм развития большинства дерматозов сложен. Он включает такие элементы, как:
- нарушения нервной и гормональной регуляции работы всего организма;
- аллергия;
- генетическая предрасположенность;
- нарушения кровообращения и другие.
В зависимости от комбинаций экзогенных, эндогенных факторов и преобладающих механизмов и формируются те или иные дерматозы.
Основные направления терапии
 При проблемах с кожей обращайтесь к дерматологам
При проблемах с кожей обращайтесь к дерматологам Этиотропная терапия, направленная на уничтожение известного возбудителя болезни, применяется для лечения пиодермий, туберкулеза кожи, вирусных и грибковых дерматозов. С этой целью применяются антибактериальные, противовирусные, антимикотические средства. Однако у каждого пациента такие лекарства действуют по-разному, помогая кому-то лучше, а кому-то хуже. Это вызвано тем, что микроб вызывает реакцию всего организма, например, сенсибилизацию (аллергизацию), которая уменьшает успешность лечения.
Особую трудность для лечения представляют дерматозы, непосредственно связанные с аллергическими реакциями, а также с измененной реакцией организма на внешние раздражители (физические, химические факторы). Если такой фактор или аллерген известен, то лечение на ранних стадиях болезни быстро приводит к выздоровлению. Если же заболевание затянуть, то разовьется полисенсибилизация, то есть измененная реактивность на множество часто невыявленных воздействий. Такие случаи с трудом поддаются терапии.
Заболевания, связанные с сенсибилизацией (измененной реакцией) организма лечатся с помощью десенсибилизирующих, симптоматических средств. Обязательно устранение очагов хронической инфекции, лечение болезней внутренних органов, нервной и эндокринной систем. Особенно тяжело справиться с хроническими аллергическими дерматозами у детей.
Симптоматические средства применяются довольно редко, лишь в дополнение к основной терапии.
Различают два направления в лечении дерматозов:
- общее лечение;
- местная терапия.
Общее лечение
Необходимо воздействие на нервную систему для восстановления нормальной реактивности организма. С этой целью применяют следующие способы:
- назначение лекарств, обладающих седативным или успокаивающим действием, реже – антидепрессанты, нейролептики, транквилизаторы, ганглиоблокаторы, антиадренергические средства;
- психотерапия;
- физиолечение (электросон, иглоукалывание и другие).
 Врач поможет выявить аллерген
Врач поможет выявить аллерген При аллергической природе болезни нужно попытаться выявить и устранить аллерген. Если такой фактор один, используют специфическую гипосенсибилизацию: вводят в организм малые дозы аллергена для восстановления нормальной реактивности организма.
Чаще применяется неспецифическая гипосенсибилизация с использованием антигистаминных средств, препаратов кальция (хлорид, глюконат, лактат) и натрия (тиосульфит).
Широко используются витамины:
- группа В, оказывающие противовоспалительное действие;
- А и Е, нормализующие ороговение, обладающие антиоксидантным и противомикробным действием;
- ретиноиды (синтетические производные витамина А), применяющиеся для лечения угревой сыпи и псориаза;
- никотиновая кислота, улучшающая кровоснабжение тканей;
- D, использующийся в лечении псориаза и туберкулеза кожи.
Глюкокортикостероидные гормоны для системного применения (то есть в форме таблеток и растворов для инъекций) должны назначаться лишь в тяжелых случаях, когда другое лечение не помогает. У них много побочных эффектов и тяжелых осложнений: кушингоидный синдром, сахарный диабет, гипертония, язвенная болезнь, обострение инфекционных заболеваний и другие.
 Применяют для лечения антибиотики
Применяют для лечения антибиотики Если дерматоз вызван микробным агентом, для его лечения применяют антибиотики (пенициллины, цефалоспорины, макролиды, доксициклин), противогрибковые препараты (нистатин, кетоконазол, гризеофульвин, натамицин). Эти средства могут вызвать аллергические реакции и токсические поражения кожи, поэтому использовать их нужно с осторожностью.
В лечении фотодерматозов, псориаза, красного плоского лишая используются синтетические противомалярийные средства (хлорохин и плаквенил). Они уменьшают фоточувствительность, обладают противовоспалительным и гипосенсибилизирующим действием.
Широко используется иммунокорригирующая терапия: иммуномодуляторы, гамма-глобулин, интерфероны, рекомбинантные моноклональные антитела. При псориазе, используют цитостатики (метотрексат).
Местное лечение
 Местное лечение: кремы, гели, мази, пасты
Местное лечение: кремы, гели, мази, пасты Главные правила наружной терапии:
- Лечение назначается индивидуально, в зависимости от тяжести болезни, глубины поражения кожи, эффективности и многих других факторов;
- сначала используются средства в малой концентрации, затем ее повышают;
- при острых процессах применяются формы поверхностного действия: присыпки, примочки, взбалтываемые смеси, пасты;
- при хронических и глубоких поражениях нужно применять кремы, мази, лаки, пластыри, компрессы.
Основные группы лекарственных препаратов:
- противовоспалительные (топические глюкокортикоиды);
- противозудные (ментол, анестезин, препараты серы, деготь, глюкокортикоиды);
- дезинфицирующие ( , борная кислота, антибиотики и многие другие средства);
- кератопластические (ихтиол, нафталан, салициловая кислота в малой концентрации);
- кератолитические (салициловая, молочная кислоты, щелочи в достаточно высокой концентрации);
- прижигающие (салициловая кислота, резорцин в большой концентрации, нитрат серебра);
- фунгицидные (йод, сера, деготь и другие);
- фотозащитные (танин, салол, пара-аминобензойная кислота).
Большинство средств для наружной терапии имеет комплексное действие. Кроме того, эффект часто зависит от концентрации препарата.
К какому врачу обратиться
при появлении симптомов дерматоза нужно обратиться к дерматологу. Однако часто причина болезни кроется в патологии внутренних органов или инфекционном поражении. Поэтому после уточнения диагноза пациенту может потребоваться лечение у терапевта, эндокринолога, гастроэнтеролога, аллерголога, инфекциониста, иммунолога и других специалистов. Подобрать правильное питание поможет диетолог. Избавит от эстетических нарушений врач-косметолог.
Дерматовенеролог, косметолог Н. Потекаев рассказывает о заболеваниях кожи и новых методах их диагностики.
Аллергодерматозы – это группа заболеваний аллергической природы, которые проявляются разнообразными поражениями кожи. В последнее десятилетие доля этой патологии в структуре общей заболеваемости растет. Согласно мировой медицинской статистике, примерно у 20% населения земного шара диагностируются разнообразные формы аллергического дерматоза.
Отсутствие возрастных ограничений, склонность к рецидивирующему течению и возможность появления дополнительных и нередко тяжелых симптомов аллергии – все это делает очень актуальной проблему диагностики и лечения этой патологии.
Что относят к аллергодерматозам?
По МКБ-10 аллергический дерматоз не является окончательным диагнозом. При развитии любых поражений кожи требуется уточнение формы заболевания, которому соответствует определенный шифр. Аллергодерматоз – это обобщающее название всех дерматологических нарушений со сходным патогенезом. Сюда относят ряд остро возникающих и склонных к хроническому течению состояний вне зависимости от формы предшествующего контакта человека с индивидуально значимым аллергеном.
Классификация аллергических дерматозов:
- атопический дерматит (по старой номенклатуре – нейродермит) и его младенческая форма, называемая диатезом;
- разные типы экземы;
- аллергическая крапивница (острая и хроническая формы);
- строфулюс, называемый также почесухой, папулезной крапивницей или простым подострым пруриго;
- контактный дерматит (при наличии сенсибилизации у пациента);
- токсидермия;
- синдром Стивенса-Джонсона (злокачественный экссудативный эпидермальный некролиз) и синдром Лайелла – самые тяжелые формы аллергодерматозов.
Почему развивается аллергический дерматоз
В качестве причины развития аллергического дерматоза выступает контакт человека с аллергеном. Он может быть однократным или регулярно повторяющимся. Развитие аномальной реакции с поражением кожи возможно лишь при наличии у человека предшествующей сенсибилизации к этому аллергену. То есть контакт с этим веществом должен быть повторным, и давность его первичного поступления в большинстве случаев не имеет значения. В роли сенсибилизатора могут выступать антигены растений, животных и грибов, микробные агенты, лекарства и разнообразные химические соединения.
Предрасполагающими факторами для формирования аллергического дерматоза являются наследственная предрасположенность, наличие других заболеваний аллергической природы (что может свидетельствовать об атопии), хроническая патология желудочно-кишечного тракта и дисбиоз кишечника. Определенная роль отводится регулярному контакту с животными, чьи ткани обладают достаточно сильными антигенными свойствами. Имеются данные, что у служащих зооферм, птицефабрик, рыбоводческих и рыбоперерабатывающих предприятий повышен риск развития аллергических кожных реакций.
Значение имеет и высокий уровень загрязнения окружающей среды на месте постоянной работы или проживания человека. Это объясняет распространенность аллергодерматозов у городских жителей, работников тяжелой и нефтеперерабатывающей промышленности. Примерно у 1/3 лиц, занятых в химических производствах, выявляются различные формы поражения кожи аллергической природы.
Аллергодерматозы у детей нередко возникают на фоне раннего бессистемного введения прикорма, нерационального искусственного вскармливания. Их развитию также способствует аллергизация матери во время беременности и грудного вскармливания, ранее применение антибактериальных средств.
Употребление в пищу насыщенных искусственными добавками продуктов, широкое применение разнообразных препаратов во время выращивания птицы и скота, использование ядохимикатов в сельском хозяйстве – все это тоже повышает общий фон аллергизации населения и способствует увеличению риска развития аллергодерматозов.
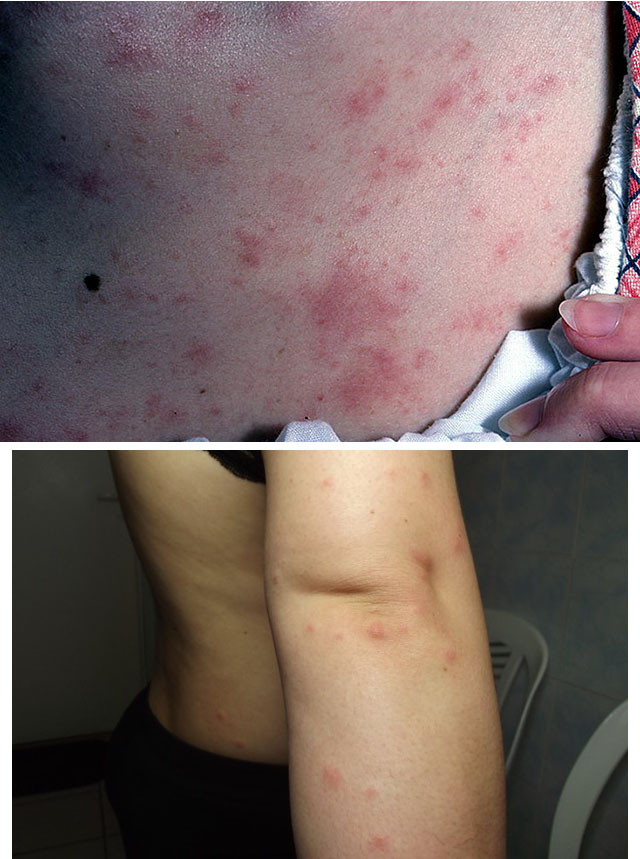
1. Токсидермия
2. Папулезная крапивница
Сенсибилизация – этап, предшествующий появлению симптомов
Основой дерматологических заболеваний аллергической природы считается измененная реактивность иммунной и нервной систем. Причем значение имеют не структурные нарушения головного или спинного мозга, а функциональные расстройства с вовлечением вегетативной нервной системы. Они способствуют усилению выраженности аллергических реакций и нередко являются провоцирующим фактором для рецидива заболевания.
Сенсибилизация организма может происходить по нескольким механизмам:
- поглощение поступивших антигенов макрофагами с последующей активацией и антигензависимой пролиферацией Т-лимфоцитов, именно эти клетки и служат носителями иммунной «памяти»;
- выработка специфических антител, особое значение при этом имеет циркулирующий Ig E, повышенная выработка которых нередко детерминирована генетически и свидетельствует об атопии.
После первичного контакта с аллергеном аномально работающая иммунная система сохранят информация о нем на неопределенно длительный срок. Такое состояние называют сенсибилизацией. Оно вводит организм в режим повышенной готовности для быстрого ответа на повторное поступление этого же антигена. Это не сопровождается какой-либо симптоматикой, человек еще ощущает себя здоровым. А вот новый контакт с аллергеном приводит к гиперергической реакции со стороны иммунной системы и подчиненных ей клеток, причем при аллергических дерматозах в качестве мишени выступает преимущественно дерма.
Патогенез заболевания
Повторное поступление определенного аллергена запускает патологический иммунный процесс, приводящий к поражению дермы. Сенсибилизированные Т-лимфоциты мигрируют к месту внедрения или осаждения антигена. Они выделяют лимфокины – особые активные вещества, служащие для привлечения других классов лимфоцитов, макрофагов, полиморфно-ядерных лейкоцитов. В результате в дерме формируется очаг воспаления, что и служит причиной появления основных симптомов аллергического дерматоза. Такой механизм развития гиперчувствительности называют реакцией замедленного типа. Поступающие при этом в кровь медиаторы воспаления могут привести к реакции со стороны других органов и системному аллергическому ответу.
При атопии патогенетические механизмы несколько иные. Циркуляция избыточного количества Ig Е сочетается со снижением количества и активности Т-супрессоров – лимфоцитов, выполняющих регуляторную функцию. Такие нарушения поддерживаются имеющимся вегетативным дисбалансом, что активирует синтез новых иммуноглобулинов класса Е. Эти антитела связываются с макрофагами, базофилами, тучными клетками и моноцитами в глубоких слоях кожи и в других тканях, при этом запускается воспалительная реакция со склонностью к затяжному течению.
В случае тяжелых токсидермий происходит иммунологически опосредованное повреждение глубоких слоев дермы с образованием обширных отслаивающих кожу пузырей (булл). Такие же нарушения отмечаются в стенках полых органов.
Клиническая картина
Основные симптомы аллергического дерматоза складываются из разнообразных динамически сменяющих друг друга высыпаний и кожного зуда. При длительном течении заболевания с поражением одних и тех же участков тела могут появиться разнообразные изменения кожи, которые будут сохраняться и в межприступный период. В случае выраженной аллергической реакции к дерматологическим симптомам могут присоединяться общие проявления, напоминающие интоксикацию. А при системных нарушениях нередко появляются признаки ларинго- и бронхоспазма, желудочно-кишечные расстройства, риноконьюнктивит. Возможно даже развитие отека Квинке, опаснейшим проявлением которого является интерстициальный отек легких.
Поражение кожи при аллергическом дерматите может быть различным. Наряду с зудом возможно появление папул, везикул, булл, волдырей, очагов яркого покраснения и отека. Вторичными элементами являются следы расчесов, чешуйки и серозные корки на месте лопнувших пузырьковых образований, пласты отслаивающейся кожи при буллезном поражении. При длительном аллерговоспалительном процессе кожа становится грубой, утолщенной, сухой, с усиленным рисунком и неравномерной гиперпигментацией. Это называют лихенификацией. В таких патологически измененных участках отмечается нарушение роста волос, изменение поверхностной чувствительности.
Выраженный зуд нередко является причиной нарушения сна и неврозоподобных симптомов. А длительно существующие кожные изменения у детей школьного возраста и у взрослых могут приводить к субдепрессивным, фобическим и поведенческим расстройствам, социальной изоляции.
Симптомы аллергического поражения кожи появляются достаточно быстро и связаны с контактом с аллергеном. При поступлении сенсибилизатора через пищеварительный тракт возможна отсроченная реакция, что может затруднить определение причины заболевания.
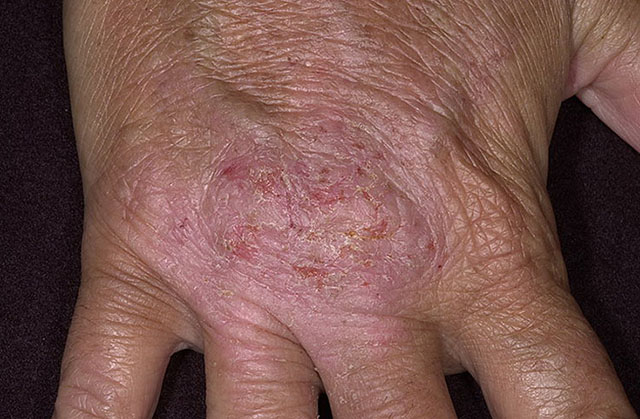
Особенности некоторых аллергодерматозов
Характер и локализация кожных высыпаний зависит от формы аллергодерматоза. К примеру:
- При поражается кожа вблизи зоны соприкосновения с аллергеном. Для этого состояния характерны покраснение, отек и зудящая папулезная сыпь, причем зона изменений не имеет четких границ и превышает по площади размер аллергизирующего предмета. Возможно также появление везикул (пузырьков).
Классическими примерами аллергического контактного дерматита являются высыпания на животе при непереносимости металла пряжки ремня, на боковых поверхностях шеи при реакции на цепочки из ювелирных или бижутерных сплавов, на проксимальной фаланге пальца при аллергии на материал кольца. - При кожные изменения тоже достаточно локальны. При этом сыпь носит преимущественно везикулезный характер. А при вскрытии этих мелких множественных пузырьков образуется мокнущая поверхность с так называемыми серозными колодцами, покрытая чешуекорками разного размера. Нередко присоединяется вторичная бактериальная инфекция, при этом содержимое везикул приобретает гнойный характер, нарастают инфильтрация и покраснение кожи.
- Для характерно обширное поражение кожи на сгибательных поверхностях крупных суставов, кистях и стопах. У детей изменения обычно отмечаются также на щеках, ягодицах. Самым мучительными проявлениями этого заболевания являются зуд и жжение кожи. Они могут беспокоить пациентов и при отсутствии свежих высыпаний, нередко являясь их предшественником.
Зуд существенно усиливается при расчесывании кожи, что может сопровождаться расширением границ очага поражения. В период обострения атопического дерматита появляются лопающиеся везикулы, кожа в этой области мокнет и быстро покрывается серозными корками. Эпителизация идет от центра очага, процесс заживления нередко нарушается появлением свежих высыпаний. Характерна лихенификация и белый дермографизм. - При строфулюсе на коже туловища и конечностей появляются зудящие плотные узелковые образования розово-красной окраски. В некоторых случаях на их вершине появляется пузырек, в этом случае говорят о везикулезной форме заболевания. При обратном развитии узелки покрываются бурой корочкой и постепенно уменьшаются в размерах.
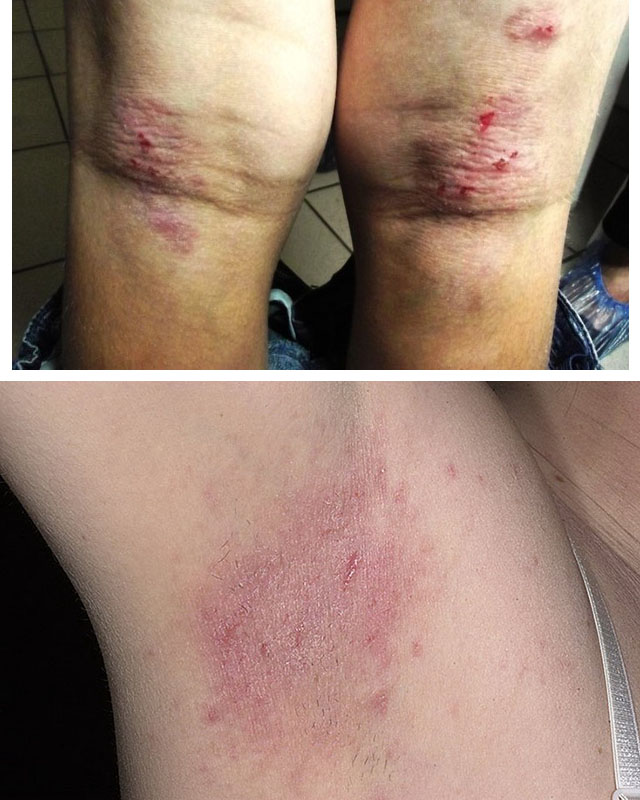
1. Атопический дерматит
2. Аллергический дерматит
Диагностика
Аллергические дерматозы диагностируются клинически и лабораторно. Многие заболевания из этой группы имеют настолько характерные внешние проявления, что диагноз нередко устанавливается при первом визите к врачу. Иммунологическое (серологическое) исследование необходимо для уточнения вида аллергена, наличия перекрестных аллергических реакций и степени выраженности иммунопатологических расстройств. При этом определяется титр специфических антител различных классов, количество лейкоцитов (относительное и абсолютное), уровень Т- и В-лимфоцитов и их соотношение.
Иногда используются также кожные аллергические провокационные пробы. В рамках дифференциальной диагностики врач может назначить мазки и соскобы с пораженных участков.
Лечение аллергического дерматоза
Чем и как лечить аллергический дерматоз, должен определять только врач. Терапия при этом должна быть комплексной, также обязательно предпринимаются меры для устранения повторного контакта пациента с аллергеном. Назначается гипоаллергенная диета, даются рекомендации об устранении профессиональных вредностей и избегании бытовых контактов с сенсибилизаторами. Для снижения нагрузки на иммунную систему проводится лечение хронических заболеваний, устранение дисбиозов и очагов инфекции.
Схема лечения аллергодерматозов включает местное и системное применение различных препаратов. В острой стадии с преобладанием мокнутия кожи рекомендованы влажно-высыхающие повязки. После них на пораженные участки накладываются средства (линименты, пасты, мази в соответствии с рекомендациями врача) с противовоспалительным, противозудным и регенерирующим действием. При вторичном бактериальном инфицировании показаны местные антибактериальные препараты.
При выраженных, распространенных и прогрессирующих высыпаниях для лечения аллергического дерматоза могут быть назначены глюкокортикоидные мази. При этом необходимо строго соблюдать рекомендованную врачом схему лечения во избежание развития атрофии кожи и присоединения грибковой инфекции. Топические (местные) глюкокортикостероиды обладают мощным противовоспалительным, противозудным и противоотечным действием, тормозя выброс медиаторов воспаления и подавляя миграцию иммунных клеток к очагу поражения.
При необходимости к местной терапии добавляется системная. Гипосенсибилизация проводится с помощью антигистаминных средств, инфузий кристаллоидных растворов, гемодеза и полиглюкина. Тяжелые формы аллергодерматозов являются показанием для системной кортикостероидной терапии.
При вторичных неврозоподобных и инсомнических расстройствах назначаются седативные средства. Чаще всего используются транквилизаторы, но врачом могут быть рекомендованы и антидепрессанты. Их применение позволяет воздействовать также на нейровегетативный компонент патогенеза.
Прогноз
Все предпринимаемые лечебные меры позволяют снизить активность аллерговоспалительного процесса, но не устраняют сенсибилизацию. Поэтому все аллергические дерматозы – заболевания, склонные к рецидивированию. Обострение может быть спровоцировано повторным контактом с аллергеном или даже появлением функциональных нервно-психических расстройств. Стрессы, переутомление, реактивные невротические расстройства нередко приводят к появлению острых симптомов при атопическом дерматите.
Тем не менее, рациональная терапия в большинстве случаев позволяет достаточно быстро справиться с проявлениями аллергодерматоза. А избегание контакта с аллергеном является основной профилактической мерой, сохраняя хорошее самочувствие пациента в течение длительного времени.
Дерматозы – это довольно большая группа дерматологических болезней человека, возникающих по различным причинам и дающих разную симптоматику. Развиваются дерматозы вследствие воспалительных процессов на коже, под воздействием бактерий и микробов, часто становятся следствием заболеваний внутренних органов человека.
Причины
Под дерматозами подразумеваются более двух тысяч названий кожных болезней. Выделяют несколько классификаций, подгрупп, в которые входят заболевания, объединенные причиной их развития, симптомами или локализацией высыпаний. К дерматозам относятся довольно серьезные кожные заболевания, такие как псориаз или пузырный дерматоз. Возникновение дерматозов возможно в абсолютно любом возрасте под влиянием, как внешних, так и внутренних факторов.
Одной из основных причин, приводящих к рассматриваемым проблемам с кожей, является наследственный фактор. Также существует ряд других причин, способствующих развитию дерматозов:
- повреждения эпидермиса различного характера, укусы насекомых, царапины и микротравмы, через которые инфекция попадает вглубь кожи;
- воздействие слишком высоких или, наоборот, низких температур;
- контактирование с химическими веществами;
- наличие кариеса;
- холецистит;
- хронические заболевания почек и печени;
- тонзиллит;
- онкологические поражения организма;
- недостаток витаминных веществ;
- заболевания, связанные с щитовидной железой;
- нарушенный метаболизм;
- склонность к аллергическим реакциям;
- заболевания органов, отвечающих за кроветворение, нарушения самого механизма;
- гормональные изменения в организме.
Для того, чтобы у человека развился дерматоз, требуется воздействие нескольких факторов одновременно. Например, царапина на коже сама по себе не может стать причиной возникновения болезни. Необходимо, чтобы в нее проникли болезнетворные бактерии, которые и вызовут данное дерматологическое поражение эпидермиса.
Согласно данным из медицинской практики, почти каждое системное заболевание в организме может спровоцировать развитие одной из разновидностей дерматозов.
Герпетиформный дерматит Дюринга
 Дерматит Дюринга относится к группе герпетиформных дерматозов, которые развиваются по различным причинам, но схожи по признакам и проявлениям. Это заболевание названо в честь американского специалиста по фамилии Дюринг, который изучал этот вид кожных болезней и сумел наиболее точно описать патологию.
Дерматит Дюринга относится к группе герпетиформных дерматозов, которые развиваются по различным причинам, но схожи по признакам и проявлениям. Это заболевание названо в честь американского специалиста по фамилии Дюринг, который изучал этот вид кожных болезней и сумел наиболее точно описать патологию.
Установлено, что пациенты, страдающие дерматитом Дюринга, проявляют высокую чувствительность на йод. Исходя из этого, существует предположение об аллергической природе данной болезни.
Признаки
Заболевание начинается с таких острых симптомов, как повышенная температура, резкое возникновение высыпаний, сопровождающихся интенсивным зудом и чувством жжения, слабость.
Также могут отмечаться следующие признаки:
- общее ухудшение самочувствия;
- нервозность, эмоциональность;
- бессонница;
- изменения стула.
На коже появляются характерные пузырьки с прозрачной жидкостью. По мере того, как сыпь распространяется по коже, пузырьки лопаются, образуя корочки. При этом содержимое данных воспалительных элементов, попадая на здоровые участки дермы, проникает в нее и вызывает образование новых воспалений.
Из-за сильных зудящих ощущений, больной может расчесывать пораженные инфекцией участки кожи, в результате этого высыпания гораздо интенсивнее распространяются по телу. Еще одна проблема – это присоединение вторичной инфекции, о которой свидетельствует помутнение жидкости из пузырьков. Все это признаки острой стадии герпетиформного дерматоза Дюринга, который имеет свойство переходить в стадию ремиссии и в течение определенного отрезка времени не беспокоить пациента.
Отличительной особенностью дерматоза Дюринга являются причудливые узоры, которые образуют высыпания. Воспалительные элементы обычно расположены симметрично и в виде фигур, похожих на гирлянды.
Лечение
При данном диагнозе больному назначается специальная диета, исключающая употребление продуктов, содержащих глютен. Под запретом такие продукты, как:
- все мучные изделия, сдоба, хлеб и т.д.;
- манная, перловая и овсяная крупы, макароны;
- все бобовые;
- сладости.
Для приема внутрь назначаются следующие медикаменты:
- Сульфапиридин;
- Дапсон;
- витаминные комплексы;
- антигистаминные препараты;
- средства, повышающие иммунитет;
- Диуцифон и др.
 Если заболевание перешло в хроническую форму, или наблюдается его тяжелое течение, то могут быть назначены гормональные препараты.
Если заболевание перешло в хроническую форму, или наблюдается его тяжелое течение, то могут быть назначены гормональные препараты.
Воспалительные элементы на коже нуждаются в обработке антисептиками. Обычно это фукарцин, слабый раствор марганца, обычная зеленка. В качестве дополнения к медикаментозной терапии можно использовать народные средства. Для этого нужны отвары и настои различных растений, обладающих антисептическими, противовоспалительными, противозудными свойствами. Их можно применять для компрессов, примочек, обтираний, а также для приема внутрь. Это такие травы, как календула, шалфей, ромашка, можжевельник, зверобой, мелисса, березовые почки и т.д.
Зудящий дерматоз
Данное заболевание относится к одной из групп дерматозов нейродермитам. Ощущения сильного зуда являются основным признаком этого дерматологического поражения человека.
Зудящий дерматоз может возникать на коже, как следствие какого-либо внутреннего заболевания, нервного истощения, а также как реакция организма на аллергены.
Симптомы:
Самый главный признак недуга – это сильные зудящие ощущения, которым сопутствуют и другие симптомы:
- снижение работоспособности;
- раздражительность;
- бессонница;
- сыпь и покраснения на коже.
Основным осложнением зудящего дерматоза становится инфицирование ранок, образовавшихся вследствие расчёсывания данных воспалений.
Лечение
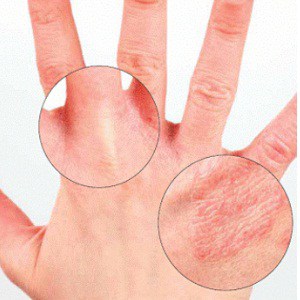 зудящий дерматоз на фото
зудящий дерматоз на фото
Для правильной терапии зудящего аллергического дерматоза требуется выяснить причину его возникновения. Если это влияние какого-то пищевого продукта, то требуется исключить его из рациона. А если симптоматика дерматологического недуга вызвана внутренним заболеванием, то все меры требуется направить на его излечивание.
В некоторых случаях назначаются глюкокортикостероидные препараты, которые хорошо справляются с воспалительными процессами и зудящими ощущениями. Целесообразно назначение противоаллергических лекарственных средств, таких как Фенистил, Диазолин, Супрастин и др. А также сорбентов: активированный уголь, Энтеросгель; пребиотиков и пробиотиков для выведения токсических веществ из организма.
Для снижения нервозности можно принимать валерьянку, Афобазол, Ново-пассит и т.д. Рекомендован прием витаминных комплексов, содержащих важные для организма вещества и микроэлементы.
Симптомы на коже эффективно устраняются при помощи мазей:
- ихтиоловая;
- нафталановая;
- серная;
- дегтярная;
- цинковая паста;
- Пантенол;
- Адвантан;
- Левовинизоль;
- Скин-кап.
Эти препараты оказывают противовоспалительное, антимикробное воздействие, устраняют зуд и шелушение на пораженных участках кожи.
 Из большого количества различных рецептов народной медицины особой популярностью и эффективностью отличаются следующие:
Из большого количества различных рецептов народной медицины особой популярностью и эффективностью отличаются следующие:
- Обработка высыпаний спиртовой настойкой из мелиссы, которую можно приготовить самостоятельно. Для этого нужно залить небольшое количество травы водкой или спиртом, настаивать в течение недели в темном месте.
- Внутрь принимать настой из укропа.
- Из отвара корня лопуха можно делать компрессы, либо обмывать им кожу.
- Настой из мяты, коры дуба, шалфея и зверобоя для наружного нанесения.
- Для приема внутрь залить кипятком корень солодки, крапиву, череду, ромашку. Затем остудить, отфильтровать и пить несколько раз в день перед приемом пищи.
Народные методы используются лишь в качестве дополнения к основной медикаментозной терапии.
Фотодерматит
Раздражение эпидермиса, вызванное воздействием солнечных лучей, искусственного ультрафиолетового излучения называется фотодерматозом. В большей степени этому виду дерматологических недугов подвержены люди с очень светлой кожей, альбиносы.
Симптомы
Солнечный дерматоз отличается от обыкновенных солнечных ожогов тем, что его признаки возникают на поверхности дермы не сразу, а через некоторое время. Основные признаки фотодерматоза:
- покраснение и отечность кожи;
- зуд, жжение;
- появление мокнущих волдырей.
Помимо этого, у человека может подняться температура, появиться тошнота, слабость и другие признаки, схожие с симптомами солнечного удара. На следующий день такие проявления болезни стихают, пораженная кожа начинает шелушиться. У некоторых людей фотодерматит становится хроническим, впоследствии дерма становится гиперпигментированной, появляются атрофические рубцы.
Лечение
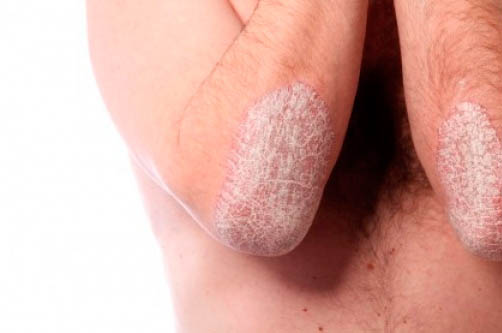 фотодерматоз на фото
фотодерматоз на фото
В первую очередь требуется исключить пребывание под солнцем, ни в коем случае не посещать солярий. На пораженные области требуется наносить специальные мази, которые снимают симптомы заболевания, например, Синафлан, Локоид, Пантенол и др. При наличии воспаления можно воспользоваться мазями с антибактериальным эффектом, такими как Левомеколь.
При тяжелом течении недуга назначаются препараты:
- противоаллергические;
- витаминные вещества;
- для общего укрепления организма и иммунной системы.
- Пользоваться качественной солнцезащитной косметикой.
- Не принимать солнечные ванны, не загорать.
- Носить светлую одежду из натуральных материалов.
- В теплое время года ограничивать использование парфюмерии и декоративной косметики.
- Правильно питаться, употреблять продукты, в которых содержится много витамина В.
Прием любых лекарственных средств и витаминных комплексов должен быть согласован с лечащим врачом.
Вирусные дерматозы
Поражения кожи инфекционного характера относятся к группе вирусных дерматозов. Инфицирование обычно происходит контактно-бытовым, либо воздушно-капельным путем. Существует несколько видов дерматологических заболеваний, вызванных вирусами. Это простой и , бородавки, .
Симптоматика зависит от конкретного типа вирусного поражения. При папилломавирусе на поверхности эпидермиса возникают характерные наросты, бородавки, папилломы. Для герпеса характерно образование высыпаний с мелкими пузырьками, наполненными прозрачной жидкостью. Контагиозный моллюск отличается образованием на коже наростов, напоминающих узелки розового цвета с густым белым содержимым, которое выделяется при надавливании.
Терапия вирусных дерматозов предусматривает использование противовирусных средств для приема внутрь и антисептиков для наружного нанесения для того, чтобы уничтожить возбудителя. Целесообразно использование медикаментов и витаминов, способствующих повышению иммунитета.
Полиморфный дерматоз беременных
 Во время беременности у некоторых женщин появляется множество проблем со здоровьем, которые не беспокоили ранее. Одна из таких проблем – это дерматоз, точные причины возникновения которого не установлены. Но чаще всего это связывают с изменениями гормонального фона, с увеличением массы тела.
Во время беременности у некоторых женщин появляется множество проблем со здоровьем, которые не беспокоили ранее. Одна из таких проблем – это дерматоз, точные причины возникновения которого не установлены. Но чаще всего это связывают с изменениями гормонального фона, с увеличением массы тела.
Признаки полиморфного дерматоза беременных начинаются в последнем триместре, и, как правило, они не несут в себе угрозы для здоровья плода и будущей матери.
Основной симптом такого недуга – это появление характерных высыпаний на животе, ягодицах, конечностях и на лице. Все это сопровождается сильным зудом, причиняя дискомфорт.
Для лечения используются следующие средства:
- успокоительные препараты;
- антигистаминные лекарства;
- мази и кремы для наружного применения, которые эффективно снимают ощущения зуда и обладают противовоспалительными свойствами.
Данные высыпания обычно исчезают почти сразу после родов. В качестве профилактики беременным женщинам требуется следить за своим питанием, стараться не злоупотреблять жирной пищей, способствующей прибавлению лишних килограммов. Полезно часто совершать пешие прогулки на свежем воздухе.
Любое дерматологическое заболевание может стать следствием недостаточной личной гигиены. Поэтому при наличии на коже даже мелких повреждений требуется обязательная обработка антисептиками. Если заболевание все же развилось, то важна своевременная диагностика и назначение грамотного лечения для устранения симптомов и причины болезни.
кожный дерматолог







